第四节 急性化脓性中耳炎(acute suppurative otitis media)
急性化脓性中耳炎(acute suppurative otitis media)是中耳粘膜的急性化脓性炎症。病变主要位于鼓室,但中耳其他各部亦常受累。主要致病菌为肺炎球菌、流感嗜血杆菌、溶血性链球菌、葡萄球菌、变形杆菌等。本病较常见,好发于儿童。
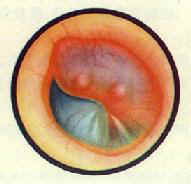 | 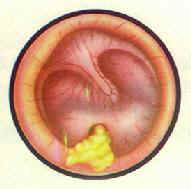 |
| 急性化脓性中耳炎鼓膜充血膨隆 | 急性化脓性中耳 炎鼓膜穿孔 |
【感染途径】
(一)咽鼓管途径:最常见。
1.急性上呼吸道感染时,如急性鼻炎、急性鼻咽炎等,炎症向咽鼓蔓延。咽鼓管咽口及管腔粘膜充血、肿胀、纤毛运动障碍,致病菌乘虚侵入中耳。
2.急性传染病,如猩红热、麻疹、百日咳等,可通过咽鼓管途径并发本病。急性化脓性中耳炎亦可为上述传染病的局部表现。此型病变常深达骨质,引起严重的坏死性病变。
3.在污水中游泳或跳水、不适当的咽鼓吹张、擤鼻或鼻腔治疗等,均可导致细菌循咽鼓管侵入中耳。
婴幼儿基于其解剖生理特点,比成人更易经此途径引起中耳感染。婴幼儿的咽鼓管短、宽而平直,如哺乳位置不当,平卧吮奶,乳汁或呕吐物可经咽鼓管流入中耳。
(二)外耳道鼓膜途径:鼓膜外伤、鼓膜穿刺、鼓膜置管时,致病菌可由外耳道直接侵入中耳。
(三)血行感染:极少见。
【临床表现】
主要症状为耳痛、耳漏和听力减退,全身症状轻重不一,婴幼儿不能陈述病情,常表现为发热、哭闹不安、抓耳摇头,甚至出现呕吐、腹泻等胃肠道症状。因此,要详细检查鼓膜,以明确诊断。临床症状及检查所见随病理改变而不同,一般分为以下四期:
1.早期(卡他期):鼓室粘膜充血水肿、血管扩张,腺体分泌增加,鼓室内有浆液性炎性渗出物。自觉耳堵塞感、轻度听力减退和轻微耳痛,一般无明显全身症状,或有低热。检查:鼓膜松弛部充血、紧张部周边及锤骨柄可见放射状扩张的血管,此期为时不久,常被忽视,特别是小儿更不易觉察(耳部彩图4)。
2.中期(化脓期):炎症继续发展,鼓室粘膜充血肿胀加重,浆液性炎性渗出物转为粘脓性及脓性。症状随之加重,耳痛剧烈,呈捕动性跳痛或刺痛,可向同侧头部或牙齿放射。听力减退显著。全身症状亦明显,可有畏寒流、发热、怠倦、食欲减退。小儿哭闹不安,体温可高达40°C。惊劂,伴呕吐、腹泻等消化道症状。
检查:鼓膜弥漫性充血,伴肿胀,向外膨出,初见于后上部。后渐全部外凸。正常标志难以辩认(耳部彩图5)。血象:白细胞总数增多,中性白细胞比例增加。
3.晚期(穿孔期):鼓室积脓增加,鼓膜毛细血管受压,出现小静脉血栓性静脉炎,局部坏死溃破。致鼓膜穿孔,脓液由此外泄。由于脓液得以引流,局部症状和全身症状亦随着改善,耳痛减轻,体温下降。耳漏初为血水样,后为粘脓性或脓性。
检查:鼓膜穿孔前,局部先出现小黄点。穿孔开始一般甚小,不易看清,彻底清洁外耳道后,方可见到鼓膜穿孔处有闪烁搏动的亮点,有脓液自该处涌出(耳部彩图6)。听力检查呈传导性聋。
急性传染病并发的急性化脓性中耳炎,病变可深达骨质,称急性坏死性中耳炎,表现脓臭、鼓膜大穿孔。
4.恢复期:鼓膜穿孔引流通畅后,炎症逐渐消退,鼓室粘膜恢复正常,耳流脓逐渐消失,小的穿孔可自行修复。
检查:可见鼓膜紧张部小穿孔,外耳道内有脓性分泌物或干燥。
【治疗】
治疗原则为控制感染、通畅引流及病因治疗。
(一)全身治疗:
1.及早应用足量抗生素或磺胺类药物控制感染,直至症状消退后5~7日停药,务求彻底治愈。一般可用青霉素、磺胺异恶唑、头孢菌素类药物等。鼓膜穿孔后取脓液作细菌培养及药敏试验,可参照其结果改用适宜的抗生素。
2.1%麻黄素液或呋喃西林麻黄素液、氯霉素麻黄素液滴鼻,减轻咽鼓管咽口肿胀,以利引流。
3.理疗,如红外线、超短波等,有助于消炎止痛。
4.全身支持疗法,注意休息,调节饮食。
(二)局部治疗
1.鼓膜穿孔前:
(1)1~3%酚甘油滴耳,可消炎止痛。鼓膜穿孔的应立即停药,因该药遇脓液后释放出石炭酸,可腐蚀鼓室粘膜及鼓膜。
(2)鼓膜切开术:如全身局部症状较重,鼓膜明显膨出,经一般治疗后明显减轻;或穿孔太小,引流不畅;或有并发症可疑,但非需即行乳突手术时,应在无菌操作下行鼓膜切开术,以利通畅引流。
2.鼓膜穿孔后:
(1)先以3%双氧水清洗,并拭净外耳道脓液,以便药物进入中耳发挥作用。
(2)局部用药以抗生素水溶液为主,每日3~4次。恢复期,可选用4%硼酸甘油、2.5~5%氯霉素甘油等滴耳,便于消肿、干耳。
(3)感染完全控制后,鼓膜穿孔长期不愈合者,可行鼓膜修补术。
(三)病因治疗:
积极治疗鼻部及咽部慢性疾病,如腺样体肥大、慢性鼻窦炎、慢性扁桃体炎等。
【预防】
(一)锻炼身体,提高身体素质,积极预防和治疗上呼吸道感染。
(二)广泛开展各种传染病的预防接种工作。
(三)陈旧性鼓膜穿孔或鼓室置管者禁止游泳。
