第8节 影响药物作用的因素
药物体内过程因人而异,许多因素可影响药物的吸收、分布、代谢、排泄,从而影响最终的药效。其他一些因素也可影响药物的作用,如遗传、药物间的相互作用、疾病等。
遗传因素遗传可影响药物的代谢过程。研究遗传和药物作用之间关系的科学称为遗传药理学。
由于遗传差异,有些人代谢药物的速度慢,药物易蓄积并引起中毒,有些人代谢药物速度快,药物在体内不易达到有效浓度。遗传还可影响药物代谢的其他方面,例如:常用剂量下药物代谢速度正常,当药物剂量过高或和另一同类药物合用时,超过其代谢能力会导致药物蓄积中毒。
为了达到满意疗效而又几乎无毒性,必须做到用药个体化:正确选择药物;还要考虑病人的年龄、性别、身高、饮食习惯、种族;仔细地调整剂量。疾病状态,合用其他药物和受这些因素
相互作用知识的局限,使用药变得复杂。
遗传差异对药效学影响小于对药物动力学影响,尽管如此,遗传在某些种族和人群显得尤为重要。
大约一半的美国人N-乙酰转移酶(一种能代谢某些药物和许多毒物的肝药酶)活性低。N-乙酰转移酶活性低的人比活性高的人代谢药物慢而且药浓度维持时间也长。
大约1500人中有1人血中假性胆碱酯酶活性低,此酶能灭活琥珀胆碱(肌肉松弛剂),虽然该酶缺乏不常见,但所引起的后果很严重。若琥珀胆碱不能有效地灭活,会导致肌肉麻痹甚至累及呼吸肌,这时就可能需要人工呼吸。
葡萄糖-6-磷酸脱氢酶或简称G6PD,正常情况下存在于红细胞中保护细胞免受毒物影响。大约10%的男性黑人和少量女性黑人G6PD缺乏,治疗疟疾的药物,如氯喹(chloroquine)、扑疟喹啉(pamaquine)、伯氨喹啉(primaquine)及阿司匹林、丙磺舒(probencid)和维生素K可以破坏G6PD缺乏患者的血细胞,引起溶血性贫血。
一些全麻药可引起高热(恶性高热),其发生率约为5/10万。原因是骨骼肌的一种遗传缺陷使肌肉对全麻药敏感性增加,致肌肉僵直,心率加快,血压下降。尽管发生率低,但一旦发生可以致命。
肝脏灭活药物的主要机制是细胞色素p-450酶系,p-450活性高低不仅决定药物失活速度而且还是整个酶系的关键所在。许多因素可改变p-450的活性,从而影响药物的作用。例如,正常酶活性的人,用催眠药氟西泮(flurazepam)药效持续18小时,而酶活性低的人,可持续3天之多。
影响药物反应的各种因素
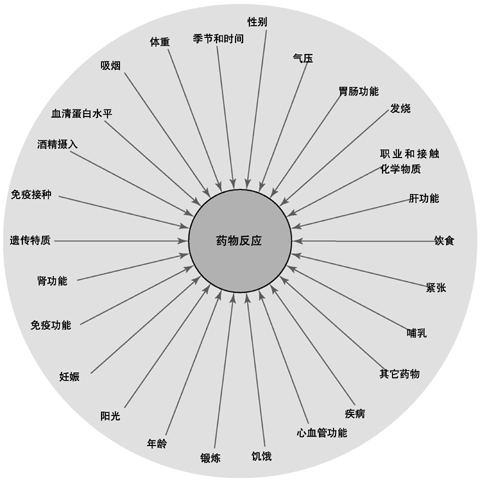
当两种药物同时使用(药-药相互作用)或食用某些食物(药-食物相互作用),该药的作用可被其影响,称为药物的相互作用。
尽管联合用药有时是有益的,但多数时候是无益的甚至是有害的。药物相互作用可以增强或减弱药效或不良反应。药物的相互作用多发生在处方药,但有时也会出现在非处方药中,最常见的有阿司匹林、抗酸剂及抗凝药。
药物相互作用的危险性取决于用药的种类、数量及剂量。许多作用是在药物研制过程中发现的,医护人员有医药知识可减少相互作用危害的发生,一些参考书和计算机软件会给你帮助。不考虑药物特点用药会增加其危险性。医护人员指导用药,如发生不良相互作用是由于医护人员对药物了解不够。
药物相互作用可通过许多环节,一种药物可增加或减弱另一种药物的作用,或改变另一种药物的吸收、代谢、排泄过程。
相加作用
有时两个作用相似的药同时应用,治疗作用会增强。人们可能在无意中同时服用两种具有相同活性成分的药(常常发生在非处方药中),例如:盐酸苯海拉明(diphenhydramine)是治疗过敏和感冒的药,也是许多催眠辅助剂的活性成分;阿司匹林是治感冒药,也有镇痛作用。多数情况下,具有相似作用的两种药物同时应用以提高疗效。例如:治疗较严重高血压时两药合用;治疗肿瘤时,多药联合应用(联合化疗)。但同时也可能出现负面效应,副作用增加。例如:同时应用两种不同的催眠药(如酒精和其他镇静药)可出现嗜睡和头昏。
相减作用
两种作用相反的药物也可产生相互作用。如非类固醇抗炎药(NSAID)、布洛芬用于镇痛,同时也可引起水钠潴留,利尿药可排钠利尿,若两药合用,布洛芬可减弱利尿药的作用;用于高血压和心脏病的β-受体阻断剂普萘洛尔和安替洛尔,可降低用于哮喘的β-受体兴奋剂舒喘灵的疗效。
如何减少药物相互作用的危险
·遵医嘱用药
·定期向医生询问用药情况
·定期向医生汇报病情
·选择医药知识全面的医生作为指导
·了解各种药物的特点及用药目的
·了解各种药物可能的副作用
·了解如何服药,何时服药,能否同时服用其他药物
·向药剂师了解非处方药的用法,依病情服药或按处方服用
·遵照说明书服用
·及时向医生汇报服药后出现的症状
吸收的改变
口服药物通过胃肠道吸收,有时食物或药物可以影响另一些药物的吸收。例如抗生素、四环素与钙剂或乳制品同时服用则其吸收下降。用药说明特别提示该药饭前1小时服用,饭后几小时服用,间隔至少2小时服用等,应予以重视。
代谢的改变
许多药物是通过肝药酶代谢,如p-450酶系。药物通过肝脏经酶作用灭活或改变其结构经肾脏而排出。有些药物可改变酶活性,加速或减慢其他药物的代谢速度。如巴比妥类药苯巴比妥是肝药酶诱导剂,可使华法林等药降解增加而疗效下降,因此,合用时应考虑增加华法林的用量,但一旦停用苯巴比妥,可致华法林代谢下降,引起蓄积中毒。香烟中有诱导肝药酶的成分,因此吸烟者用某些药物如镇痛药丙氧吩(propoxyphene)和呼吸系统药物茶碱(theophylline)时疗效下降。
抗溃疡药西米替丁、抗生素环丙沙星和红霉素是肝药酶抑制剂。红霉素可延缓抗过敏药物特非那定(terfenadine)和阿司咪唑(astemizole)的代谢使药物蓄积。
排泄改变
一些药物可通过肾脏改变另一些药物的排泄,如大剂量的维生素C可改变尿液的酸碱度从而影响其他药物的排泄。
药物和疾病的关系由于药物的全身分布,在作用于靶部位的同时也作用于其他部位。呼吸系统药物可影响心脏,用于感冒的药物可影响眼睛等。由于药物除作用于靶部位外还影响其他部位,因而在用药时要了解整个病情的发展,像糖尿病、高血压、低血压、青光眼、前列腺肥大、尿失禁、失眠等都应予以高度重视。
安慰剂安慰剂是无药理活性的伪药剂。
安慰剂是外观相同于药物的无活性成分的糖类或淀粉剂型。安慰剂可作为药物对照剂用于科研中;此外,也可用于某些特殊情况,如医生在无适合的药选时用以减轻病人的症状。安慰剂效应是在接受未被证明有效的治疗方法后出现的症状改善,可发生在任何治疗过程中,包括药物治疗、手术和心理疗法。
安慰剂可引起许多变化包括正面的和负面的。有两种因素影响安慰剂的效应,一是用药后其结果是可以预知的(通常是期望出现的),又叫做暗示作用,二是自发效应,有时这种作用是很重要的,病人有时可能不治自愈,若在服安慰剂之后发生此种情况,安慰剂的作用可能被错误地肯定;相反,若用安慰剂后发生自发性头痛或皮疹等,安慰剂的作用可能会不恰当地受到谴责。
病人的个性特点决定安慰剂的效果差异,实际上,由于每个人受不同环境的影响,安慰剂作用程度不同,有些人更敏感。敏感人群比不敏感人群表现出更多的药物依赖性:如需要加大剂量、有服药的强迫愿望、停药后出现反跳现象等。
科研应用
任何药物都可产生安慰剂效应,无论好的作用和不好的作用。为确定一个药物作用是否为安慰剂效应,科研中要用安慰剂作为对照,半数受试者给受试药物,半数给安慰剂,理想的是医护人员和病人均不知受试药物和安慰剂的区别,此为双盲法。试验结束,比较两制剂的效果,去除安慰剂的影响才能确定受试药疗效是否可靠。如在研究一种新的抗心绞痛药物时,服用安慰剂者中有50%的人症状得到缓解,这种结果表明,这种新药的疗效值得怀疑。
治疗应用
任何治疗都有安慰剂效应。病人对医护人员、药物有信心,安慰剂效果就明显;对治疗消极,则影响其疗效,甚至出现不良反应。如当医生和病人都相信安慰剂有益时,用对关节无治疗作用的维生素B12治疗关节炎,可减轻症状。有时一个低活性药也可产生明显的疗效。
除科研用药外,医生应避免刻意地选择安慰剂。因为这种欺骗行为可损害医生和病人的关系,另外,医生也可能误解病人出现的症状,掩盖了真正的病情。当有其他医护人员同时参与诊治时,这种欺骗行为会加重病人的不信任感。然而,医生可以在如慢性疼痛的病人对镇痛药产生依赖性后试用安慰剂。
尽管医生很少使用安慰剂,但大多数医生都认为安慰剂对病人有预防或减轻疾病的作用,虽然没有科学依据。例如,长期用维生素B12或其他维生素的人停用后出现疾病的症状;疼痛病人用后疼痛明显减轻。由于文化和心理作用的不同,一些人可受益于这种似无科学依据的治疗方法。许多医生认为这种治疗方法对医生与病人关系不利,对用药不利,但大多医生仍然相信一些病人对安慰剂作用明显,停药后反而不利。
