第一节 门脉高压症的外科治疗
正常门静脉压力为110~180毫米水柱,由于各种原因使门静血流受阻,血液瘀滞时,则门静脉压力升高,从而出现一系列门静脉压力增高的症状和体征,叫做门静脉高压症。临床表现为脾肿大,脾功能亢进,进而发生食管胃底静脉曲张,呕血和黑便及腹水等症状和体征。
一、解剖概要门静脉主干是由肠系膜上、下静脉和脾静脉汇合而成,脾静脉的血回流约占20%。在肝门处门静脉分为左右两支,分别进入左、右半肝,进肝后再逐渐分支,其小分支和肝动脉小分支的血流汇合于肝小叶的肝窦,然后流入肝小叶的中央静脉、肝静脉,进入下腔静脉。所以门静脉系统是位于两毛细血管网之间,一端是胃肠脾胰的毛细血管网,另一端是肝小叶的肝窦。
肝脏的血液供应70~80%来自门静脉,20~30%来自肝动脉,但由于肝动脉的压力和含氧量高,故门静脉和肝动脉对肝的供氧比例约各占50%。
门静脉系统和腔静脉之间有四个交通支,在正常情况下这些交通支都甚细小,血流量亦少(图2-78)。
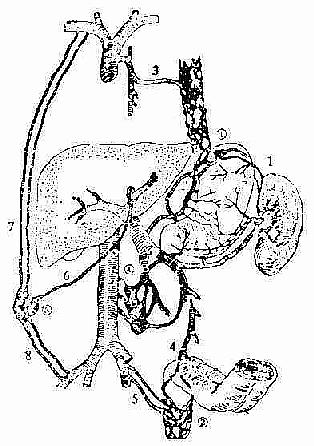
图2-78 门静脉与腔静脉之间的交通支
1.胃短静脉;2.胃冠状静脉;3.奇静脉;4.直肠上静脉;5.直肠
下静脉、肛管静脉;6.脐旁静脉;7.腹上深静脉;8.腹下深静脉。
①胃底、食管下段交通支;②直肠下端、肛管交通支;③前腹壁
交通支;④腹膜后交通支
(一)胃底、食道下段交通支:门静脉血流经胃冠状静脉,胃短静脉通过食道静脉丛与奇静脉相吻合;血流入上腔静脉。
(二)直肠下端、肛管交通支:门静脉血流经肠系膜下静脉,直肠上、下静脉与肛管静脉丛吻合,流入下腔静脉。
(三)腹壁交通支:门静脉经脐旁静脉与腹壁上、下静脉吻合,血流入上、下腔静脉。
(四)腹膜后交通支:肠系膜上、下静脉分支与下腔静脉支吻合。
二、病因及病理门静脉高压症的病因,可分为肝内型和肝外型两种。以肝内型最常见,约占90%左右。
肝内型:按病理形态的不同又可分为窦前阻塞和窦后阻塞两种。窦前阻塞常见的原因是血吸虫病性肝硬化。血吸虫在门静脉系统内发育成熟,产卵,形成虫卵栓子,顺门静脉血流抵达肝小叶间汇管区的门静脉小分支,从而引起这些小分支的血栓性内膜炎和其周围的纤维化,致门静脉的血流受阻,门静脉压力升高。窦后性阻塞的常见病因是肝炎后肝硬化。主要病理改变是肝小叶内纤维组织增生和肝细胞的增生。由于增生的纤维索和再生肝细胞结节的挤压,使肝小叶内肝窦变窄和阻塞,以致门静脉血液不易流到肝小叶的中央静脉,血流淤滞,引起门静脉压力升高。窦后阻塞,由于许多肝小叶内肝窦的变窄或闭塞,以致部分压力高的肝动脉血流经肝小叶间汇管区的动脉交通直接反注入压力低的门静脉小支,使门静脉压力更高。
肝外型:主要是肝外门静脉主干血栓形成,门静脉主要属支的阻塞所致。最常见为脾静脉血栓形成。肝外型门静脉的阻塞,在梗阻的远端血流停滞,静脉压力升高,可以发生食管静脉曲张及上消化道出血。此类病人多见于小儿,肝功能多属正常。
门静脉无静脉瓣存在,当门静脉系统压力升高时,门静脉内淤血,门静脉系统发生普遍扩张。临床上首先发生脾脏充血肿大,脾窦的长期充血,脾内纤维组织增生和脾髓细胞增生则发生不同程度的脾功能亢进。临床上,特别重要的是胃底,食管交通支显著扩张,于食管胃底粘膜下形成曲张静脉丛。使粘膜变薄,容易发生破裂引起急性大出血。其它交通支亦可发生扩张如出现脐旁及腹壁上、下浅静脉怒张;直肠上、下静脉丛扩张可引起继发性痔。门静脉高压肝功受损代偿不全时,由于低蛋白症致血浆胶体渗透压降低;门静脉压升高,使血管床滤过压升高,淋巴液容量增加,大量漏出及醛固酮抗利尿素在体内升高,致水钠潴留,产生腹水。
三、临床表现门脉高压症多见于中年男子,病情发展缓慢。症状与体征因病因不同而有所差异,但主要是脾肿大,脾功能亢进,呕血和腹水。
(一)脾肿大:由于门静脉压力升高,使脾静脉压力长期增高,脾脏发生充血性增大,脾肿大程度不一,早期质地较软,晚期较硬。脾肿大多合并有脾功能亢进症状,如贫血,血细胞及血小板减少等。一般而言,脾脏愈大,脾功能亢进愈显着。
(二)上消化道出血:当门静脉压力增高后,门静脉与腔静脉之间侧枝循环扩张。胃冠状静脉血流到奇静脉,或胃短静脉血流至半奇静脉,均使胃底静脉及食管下端静脉曲张。因此,食管下端静脉曲张是门静脉高压症的重要表现。曲张的静脉位于粘膜下,常因溃疡。创伤而破裂出血。由于有肝功能损害致凝血机能障碍,出血多不易停止。临床表现为呕血和柏油样便等上消化道大出血症状。此外,由于大出血引起的失血性休克,以及大量血液在肠道中被分解,吸收后,大量毒素物质进入肝脏,均可进一步引起肝功能损害,致出现肝昏迷。一般首次大出血死亡率可达25%,大出血过后病人常会再次反复出血。
(三)腹水:肝内型门脉高压症的晚期,由于:1.低蛋白血症浆胶体渗透压降低;2.门静脉压升高,门脉血液漏出增加;3.肝功能损害醛固酮抗利尿激素在体内增加等,致使水钠潴留,产生腹水。因此,腹水的出现是肝功能代偿不全的表现。肝外型门脉梗阻的病员由于肝功能多属正常,一般没有腹水,在有腹水的病员中,腹壁浅静脉往往曲张较明显,有时伴有黄疸。
四、诊断及鉴别诊断门脉高压症的诊断一般不困难,主要根据脾肿大,食管下段静脉曲张或上消化道出血和腹水三个特点。食管下段静脉曲张可以通过食管钡餐检查确定、除确诊为门脉高压症外,还应判断门静脉梗阻所在部位,是肝内还是肝外型;梗阻的原因是什么?有无脾功能亢进?各种肝功能检查结果如果正常,肝扫描肝脏大小正常,质软,一般为肝外型。如果有肝功能损害,肝扫描肝脏缩小或变形,一般为肝内型。在我国血吸虫病流行区,青壮年的门静脉高压症多为晚期血吸虫病引起;在城市之病员以肝炎后肝硬化多见;年老病员,则应考虑慢性门脉性肝硬化,应特别指出:由于肝脏代偿能力强且现有的肝功能试验都不太敏感,因此肝功能检查不能完全代表肝脏的实际情况。
鉴别诊断:当食管静脉曲张破裂出血时,应与胃十二指肠溃疡,糜烂性胃炎,胃癌和呕吐源性食管粘膜破裂等相鉴别。详细询问病史,全面查体和化验检查,包括血象,肝功能检查、血氨测定等。胃十二指肠溃疡出血,一般有溃疡病史,脾不肿大、肝功能正常,在大出血之后一般不出现黄疸、腹水。这些都有助于鉴别。有时鉴别困难,可行X线钡餐检查,纤维胃镜检查或选择性腹腔动脉造影检查等作出诊断。
五、治疗因为约85~90%的门静脉高压病症由肝硬化所致,故基本的治疗仍然是内科治疗。外科主要是治疗或预防食管下段静脉曲张破裂出血以及治疗脾功能亢进。大部分患者需经过妥善准备后择期手术,有时当大出血采用非手术治疗不能控制时,则要施行紧急止血手术。
手术治疗的死亡率及预后与肝功能损害程度有密切关系,必顺正确判断肝储备力,慎重选择手术适应症。
(一)手术治疗:手术治疗一般分为二类,一类是通过各种分流术,降低门静脉压力。另一类是阻断门奇静脉的反常血流,从而达到防治出血的目的。
1.分流手术:是采用门静脉系统主干及其主要分支与腔静脉及其主要分支血管吻合,使较高压力的门静脉血液分流入腔静脉中去,由于能有效的降低门静脉压力,是防治大出血的较为理想的方法,当前手术方式应用较广的有六种(图2-79):(1)门腔静脉分流术:门静脉直接与下腔静脉侧侧吻合,分流降压作用显著,止血效果好,但肝性脑病发生率较高。(2)肠系膜上静脉与下腔静脉侧侧分流术。(3)肠系膜上静脉与下腔静脉“桥式”分流术(一般取自右侧颈内静脉移植),以上分流效果好,尤其已行脾切除术又发生大出血及门静脉粘连、栓塞等原因不能施行门腔分流的病人。(4)脾肾静脉端侧分流术:脾切除后,将脾静脉断端与左肾静脉的侧面吻合,其分流降压作用较逊。脾静脉口径选择在1厘米以上较好。(5)脾腔静脉分流术:脾切除后将脾静脉断端与下腔静脉的侧面的吻合。(6)远端脾肾静脉分流术:将脾静脉远断端与肾静脉的侧面或肾静脉的近侧断端吻合,通过脾静脉,胃短静脉,引流降低食管胃底曲张静脉压力,这样,既能改善脾肿大及脾功能亢进,又不降低门静脉压力。维持门静脉血液对肝的灌注,有利于肝细胞功能的改善,同时还保持了脾脏的免疫功能,予后较好。
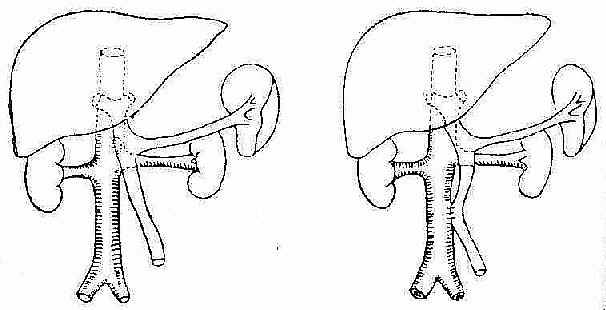
图2-79
2.门奇断流术:一般包括腔内食管胃底静脉结扎术。贲门周围血管离断术,冠状静脉结扎术。贲门周围血管离断术:即脾切除,同时彻底结扎、切断胃冠状静脉,包括高位食管支,胃后支及贲门周围的血管,此手术对防止大出血较确切,操作较简便,又不影响门静脉的血流灌注,对病人负担较小,预后较好(见图2-80、81)。而且脾切除可减少门静脉系统来自脾静脉的血量20~40%,尚可同时纠正脾功能亢进所致的症状。
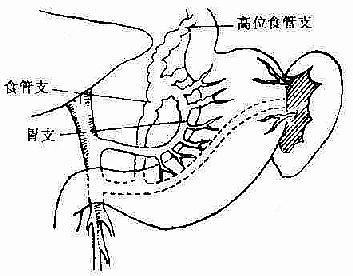
图2-80 冠状静脉局部解剖示意图

图2-81 贲门周围血管离断术示意图。
高位食管支已离断
近年来应用纤维内窥镜将硬化剂(多用1%aethoxysclerol溶液)直接注射到曲张静脉内。在食管下段贲门上方5ml处开始,向贲门方向行2~3层次的环行注射,每个注射点注入1~3ml,总量为30~50ml;每周可重复注射。近期疗效虽较好,但再出血率高,可高达45%。
3.上消化道大出血紧急处理:上消化道大出血是门静脉高压症十分严重的并发症。肝硬变病人中仅有40%出现食管胃底静脉曲张,而有食管胃底静脉曲张的病人中约有50~60%可并发大出血。大出血后,病员不仅可因急性大出血发生休克,还有发生肝昏迷的可能,抢救措施如下:
(1)非手术治疗:①及时补足血容量,纠正休克;②使用止血药物,如安络血,维生素K,若出血仍不止,可使用脑垂体后叶素20单位加入5%葡萄糖200毫升内缓慢静脉滴注,必要时4小时后重复注射。③三腔管压迫止血:原理是利用充气的气囊分别压迫胃底和食管下段的曲张静脉,以达止血目的。该管(图2-82)有三腔,一通圆形气囊,充气后压迫胃底;一通椭圆形气囊,充气后压迫食管下段;一通胃腔,经此腔可行吸引、冲洗和注入止血药物。
用法:先向气囊充气,一般胃气囊充气量为150~200ml,食管气囊为100~150ml。气囊充盈后,应是膨胀均匀,弹性良好。将充气囊置于水下,证实无漏气后,即抽空气囊,涂上石蜡油,并认真做好病人思想工作,从病人鼻孔缓慢地把管插入胃内;边插边让病人做吞咽动作,直至管已插入50~60cm,抽得胃内容为止。先向胃气囊充气后,用钳夹住其管口,以免空气逸出。于是将管向外拉提,感到管子不能再被拉出并有轻度弹力时,即利用滑车装置,在管端悬以重量约0.5kg的物品,作牵引压迫。接着观察止血效果,如仍有出血,再向食管气囊注气充盈。放置三腔管后,应抽除胃内容,并用生理盐水反复灌洗,观察胃内有无鲜血吸出。如无鲜血,同时血压、脉搏渐趋稳定,说明出血已基本控制。

图2-82 三腔管压迫止血法
应用三腔要注意下列事项:①病人应侧卧或头部侧转,便于吐出唾液,以免发生吸入性肺炎;②三腔管一般放置24小时;如出血停止,可先排空食管气囊,后排空胃气囊,再观察12~24小时,如确已止血,才将管慢慢拉出;③在进行三腔管压迫止血期间,要加强护理,经常吸尽病人咽喉部分泌物,以防吸入性肺炎的发生;还要严密观察,慎防气囊上滑,堵塞咽喉,甚至引起窒息;④放置三腔管的时间不宜持续超过3~5天,否则,可使食管或胃底粘膜因受压迫太久而发生溃烂、坏死。因此,每隔12小时应将气囊放空10~20分钟;如有出血即充气压迫。⑤预防肝昏迷的发生,在采用双气囊三腔管压迫的同时,从三腔管胃管内抽吸胃内积血,肥皂水洗肠,排出结肠内积血,是防止血氨增高的重要措施。
(2)手术疗法:经非手术处理之后,若血压脉搏不能恢复正常,三腔管胃管内抽出鲜血,甚至血压继续下降,则应考虑急诊外科手术治疗。手术方法一般采用胃底静脉结扎术,胃底横断术,脾切除术及胃小弯胃底贲门周围血管离断术。对肝功能及一般情况较好的病员,可争取作早期急诊分流术。对肝功能差有轻度黄疸及少量腹水,宜采用简单的止血手术,如脾切除加胃底贲门周围血管离断术。手术方法简单,易于掌握,止血效果一般较好。
